กาวติดตัวอ่อน มันคืออะไร จะเหนียวติดเหมือนกาวตราช้างไหม มันช่วยให้ท้องได้เลยรึเปล่า มาไขข้อสงสัยกันค่ะ
หากคู่สมรสท่านใดวางแผนจะมีบุตรโดยไม่ได้คุมกำเนิด และมีเพศสัมพันธ์สม่ำเสมออย่างน้อย 2 ครั้งต่อสัปดาห์ขึ้นไป หรือมีในช่วงที่ไข่ตก โดยพยายามเกิน 1 ปีแล้วยังไม่ตั้งครรภ์ แสดงว่าท่านมีปัญหาภาวะมีบุตรยาก หรือหากได้พยายามเกิน 6 เดือนในคู่สมรสที่ภรรยาอายุมากว่า 35 ปี ก็จัดว่ามีปัญหามีบุตรยากแล้วแนะนำให้รีบเข้ารับคำปรึกษาที่ สไมล์ ไอวีเอฟ คลินิก ซึ่งเราจะมีสูตินรีแพทย์ผู้เชี่ยวชาญ พยาบาลและนักวิทยาศาสตร์ที่มีประสบการณ์ในการดูแลรักษาภาวะมีบุตรยากเป็นอย่างดีคอยช่วยเหลือท่าน
ปัจจุบันพบว่า ภาวะมีบุตรยากพบได้บ่อยโดยทุกเจ็ดคู่สมรสที่พยายามจะมีบุตร จะพบปัญหานี้อย่างน้อยหนึ่งคู่ ซึ่งพบสาเหตุมาจากทั้งฝ่ายหญิงและชายใกล้เคียงกัน สาเหตุบางส่วนเกิดร่วมกัน ดังนั้นจึงควรเข้ามารับการตรวจวินิจฉัยทั้งคู่ เพื่อค้นหาสาเหตุ เมื่อคู่สมรสที่เข้ามารับการรักษาที่ สไมล์ ไอวีเอฟ คลินิก เราจะสืบค้นประวัติ เช่น อายุ ระยะเวลาการพยายามมีบุตร ความถี่ของการมีเพศสัมพันธ์ ประวัติการตั้งครรภ์ การแท้ง ประวัติโรคประจำตัว สุขภาพทั่ว ๆ ไป เช่น การสูบบุหรี่ ดื่มแอลกอฮอล์
ฝ่ายชาย จะได้รับการตรวจร่างกายเพื่อหาความผิดปกติของอัณฑะและอวัยวะเพศ มีตรวจวิเคราะห์จำนวน, รูปร่าง และคุณภาพของน้ำเชื้ออสุจิเพื่อประเมินประสิทธิภาพของอสุจิ
ฝ่ายหญิง จะได้รับการตรวจภายใน, อัลตราซาวด์ เพื่อประเมิน อุ้งเชิงกราน มดลูก และรังไข่ เจาะเลือดตรวจระดับฮอร์โมน เพื่อประเมินการทำงานของรังไข่ วิธีตรวจพิเศษ เช่น การฉีดสีเพื่อประเมินโพรงมดลูก และท่อนำไข่ การส่องโพรงมดลูก หรือส่องกล้องหน้าท้อง เมื่อแพทย์ผู้เชี่ยวชาญและทีมได้ข้อมูลทั้งหมดแล้ว จะวิเคราะห์หาสาเหตุและวางแผนการรักษาที่เหมาะสมของในแต่ละคู่สมรส เพื่อให้ท่านประสบความสำเร็จในการมีบุตร
1. การเตรียมตัวให้พร้อมก่อนเริ่มรักษาสามีและภรรยาที่จะเริ่มการรักษาที่ สไมล์ ไอวีเอฟ คลินิก ควรได้รับคำแนะนำในการเตรียมสุขภาพก่อนการรักษาดังนี้นอนพักผ่อนให้เพียงพอ อย่างน้อยวันละ 6 –
8 ชั่วโมง เข้านอนก่อนเที่ยงคืน และผ่อนคลายความเครียด ลดความวิตกกังวล จะช่วยปรับระดับฮอร์โมนเกี่ยวกับการตั้งครรภ์ให้สมดุล ช่วยทำให้ท้องง่ายขึ้นออกกำลังกาย สม่ำเสมอ ควบคุมน้ำหนัก
ให้อยู่ในเกณฑ์มาตรฐาน ดัชนีมวลกายน้อยกว่า 30 กิโลกรัม/ตารางเมตร จะช่วยการทำงานรังไข่ตอบสนองต่อฮอร์โมนและการรักษาได้ดีขึ้น ช่วยเพิ่มอัตราความสำเร็จ รวมถึงลดภาวะแทรกซ้อน
ระหว่างการตั้งครรภ์
รับประทานอาหารที่มีประโยชน์ครบทั้งห้าหมู่ เสริมด้วยวิตามินหรือแร่ธาตุที่จำเป็นต่อการบำรุงสุขภาพร่างกาย และเพิ่มคุณภาพของเซลล์สืบพันธุ์ไข่และน้ำเชื้อ อย่างน้อย 1 เดือน ก่อนเข้ารับการรักษา เช่น
2. งดดื่มแอลกอฮอล์ และสารเสพติด เพื่อลดความพิการของทารก, หลีกเลี่ยงกาแฟ ชา คาเฟอีน เพื่อเพิ่มอัตราความสำเร็จของการตั้งครรภ์
3. ควรตรวจประเมินเฉพาะก่อนการตั้งครรภ์ โดยแพทย์ผู้เชี่ยวชาญ กรณีที่มีโรคประจำตัวเฉพาะ เช่น เบาหวาน, ความดันโรคหัวใจ, ไทรอยด์ผิดปกติ เพื่อรักษาให้ดีก่อนจะตั้งครรภ์
ก่อนเริ่มการรักษาที่ สไมล์ ไอวีเอฟ คลินิก แพทย์จะมีการตรวจเบื้องต้นดังต่อไปนี้
ฝ่ายหญิง : แพทย์จะซักประวัติเพื่อหาสาเหตุ และตรวจประเมินภายในด้วยการตรวจอัลตราซาวด์เพื่อดูความพร้อมของมดลูก, ท่อนำไข่, รังไข่ ซึ่งบอกถึงความสามารถของการตั้งครรภ์ การประเมินเซลล์ไข่คงเหลือ โดยการนับจำนวนไข่ จากอัลตราซาวด์ (Antral Follicle) หรือตรวจวัดระดับฮอร์โมนต่อมใต้สมองและรังไข่ เช่น
Anti-Mullerian Hormone (AMH), Follicle Stimulating Hormone (FSH) เพื่อบ่งบอกถึงความสามารถในการทำงานของรังไข่เชิงปริมาณ (Ovarian reserve) ช่วยเลือกการวิธีรักษาที่เหมาะสมและใช้ประมาณโอกาสสำเร็จของการตั้งครรภ์ด้วย
ฝ่ายชาย : ตรวจน้ำเชื้ออสุจิ (Sperm Analysis) เพื่อประเมินจำนวนและคุณภาพของเชื้อ ก่อนการตรวจแนะนำให้งดหลั่งน้ำเชื้อมาก่อน 3 – 7 วัน ควรพักผ่อนนอนหลับให้เพียงพอ งดเครื่องดื่มแอลกอฮอล์ ก่อนวันตรวจ มีการตรวจพิเศษ DNA fragmentation test เพื่อดูความสมบูรณ์และคุณภาพของตัวอสุจิ เป็นต้น
อาคารอารีย์ ฮิลล์ (Ari Hills) 428 ซอยพหลโยธิน 10, ถนนพหลโยธิน,
แขวงสามเสนใน, เขตพญาไท, กรุงเทพมหานคร 10400
เวลาทำการ
เปิดทุกวัน จันทร์-ศุกร์ เวลา 7.30น. – 16.30น.
OPEN DAILY 07:30am – 4:30pm

แบบแจ้งเกี่ยวกับข้อมูลส่วนบุคคล (Privacy Notice)
สำหรับผู้ใช้งานเว็บไซต์ของบริษัท ไอสยาม โฮลดิ้ง จำกัด จำกัด
บริษัท ไอสยาม โฮลดิ้ง จำกัด จำกัด (ซึ่งต่อไปนี้เรียกว่า “สไมล์ไอวีเอฟ” หรือ “เรา”) ให้ความสำคัญเป็นอย่างยิ่งกับการคุ้มครองข้อมูลส่วนบุคคล และเพื่อให้ท่านมั่นใจได้ว่าเราจะให้ความคุ้มครองและปฏิบัติต่อข้อมูลส่วนบุคคลของท่านโดยสอดคล้องกับกฎหมายว่าด้วยการคุ้มครองข้อมูลส่วนบุคคล เราจึงได้กำหนดแบบแจ้งเกี่ยวกับข้อมูลส่วนบุคคลฉบับนี้ขึ้น เพื่อแจ้งให้ท่านทราบรายละเอียดการดำเนินการกับข้อมูลส่วนบุคคลไม่ว่าจะเป็นการเก็บรวบรวม ใช้ และเปิดเผย (รวมเรียกว่า “การประมวลผล”) ซึ่งอาจเกิดขึ้นในระหว่างที่ท่านเข้าเยี่ยมชมเว็บไซต์ของเรา ตลอดจนแจ้งให้ท่านทราบถึงสิทธิในข้อมูลส่วนบุคคลของท่าน และช่องทางการติดต่อเรา
1. วัตถุประสงค์ในการเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคล
เมื่อท่านเข้าใช้งานเว็บไซต์ของ สไมล์ไอวีเอฟ เราอาจเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคลของท่าน เพื่อวัตถุประสงค์ดังต่อไปนี้
| ข้อ | วัตถุประสงค์ | ฐานทางกฎหมาย |
|---|---|---|
| 1.1 | เพื่อการใช้งานเว็บไซต์ หรือเข้าใช้งานระบบต่าง ๆ ของ สไมล์ไอวีเอฟ หรือเชื่อมต่อไปยังเว็บไซต์อื่น ๆ ทั้งของสไมล์ไอวีเอฟ หรือหน่วยงานภายนอก | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.2 | เพื่อวัดผลการปฏิบัติงาน และการวิเคราะห์การสำรวจตลาดและกลยุทธ์ทางการตลาด รวมทั้งเพื่อดำเนินการวางแผน การรายงาน และการคาดการณ์ทางธุรกิจ | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.3 | เพื่อวิเคราะห์ วิจัย พัฒนาผลิตภัณฑ์ บริการ และกิจกรรมต่าง ๆ ของสไมล์ไอวีเอฟ ให้ดียิ่งขึ้นหรือเหมาะสมกับความต้องการของท่าน รวมถึงการเก็บข้อมูลการใช้งานเว็บไซต์ของ สไมล์ไอวีเอฟ เพื่อวิเคราะห์การใช้งานของผู้ใช้เว็บไซต์สำหรับการพัฒนาเว็บไซต์และกลยุทธ์การสื่อสารของ สไมล์ไอวีเอฟ | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.4 | เพื่อการบริหารความเสี่ยง การกำกับการตรวจสอบ รวมถึงเพื่อการตรวจสอบภายในของสำนักตรวจสอบภายใน และการบริหารจัดการภายในองค์กร | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.5 | ในกรณีที่ท่านประสงค์ขอเข้าเยี่ยมชมกิจการของ สไมล์ไอวีเอฟ เราอาจประมวลผลข้อมูลส่วนบุคคลของท่าน เพื่อการติดต่อประสานงานต่าง ๆ การพิจารณาคัดเลือกและยืนยันการเยี่ยมชม รวมทั้งเตรียมการอำนวยความสะดวกให้เหมาะสมกับกลุ่มบุคคลที่จะมาเข้ามาเยี่ยมชมกิจการของเรา | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.6 | ในกรณีที่ท่านแจ้งข้อมูลผ่านช่องทางการติดต่อเรา หรือแจ้งคำขอต่าง ๆ เช่น ขอรับข้อมูลข่าวสารจากศูนย์ข้อมูลข่าวสาร เป็นต้น เราอาจประมวลผลข้อมูลส่วนบุคคลของท่าน เพื่อการติดต่อสอบถามเพิ่มเติมเกี่ยวกับคำขอ หรือข้อร้องเรียน หรือข้อมูลที่ท่านได้แจ้งไว้กับเรา รวมถึงการพิจารณาดำเนินการตามคำขอ การติดต่อส่งข้อมูล การออกใบเสร็จ (กรณีมีค่าธรรมเนียมหรือค่าใช้จ่ายในการสำเนาข้อมูลหรือส่งเอกสาร) การตรวจสอบข้อเท็จจริง การจัดเก็บเป็นบันทึกเพื่อติดตามผลการดำเนินการ และเป็นข้อมูลเพื่อการบริหารความเสี่ยง การกำกับการตรวจสอบ รวมถึงเพื่อการตรวจสอบภายในของสำนักตรวจสอบภายใน และการบริหารจัดการภายในองค์กร | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.7 | เพื่อการติดต่อและส่งแบบสำรวจ เพื่อสอบถามความคิดเห็น และนำมาวิเคราะห์เพื่อการพัฒนาเว็บไซต์ ของ สไมล์ไอวีเอฟ ให้ตอบสนองความสนใจของกลุ่มผู้อ่าน | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests) |
| 1.8 | เมื่อท่านเข้าใช้งานเว็บไซต์ของเรา เราจำเป็นต้องเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคลบางประการของผู้ใช้งานเว็บไซต์เพื่อการปฏิบัติตามกฎหมาย การสืบสวน สอบสวน ตามกระบวนการทางกฎหมายและกฎระเบียบอื่นใด และเพื่อการรายงานหรือเปิดเผยข้อมูลต่อหน่วยงานราชการ หน่วยงานของรัฐ องค์กรอิสระ หรือหน่วยงานอื่นใดซึ่งอาศัยอำนาจตามกฎหมาย หรือคำสั่งศาล รวมทั้งเพื่อการก่อตั้งสิทธิเรียกร้องตามกฎหมาย การปฏิบัติตามหรือการใช้สิทธิเรียกร้องตามกฎหมาย หรือการยกขึ้นต่อสู้สิทธิเรียกร้องตามกฎหมาย | ความจำเป็นเพื่อประโยชน์โดยชอบด้วยกฎหมาย (Legitimate Interests)
การปฏิบัติตามสัญญา (Contractual Basis) |
ข้อมูลส่วนบุคคลที่ สไมล์ไอวีเอฟ เก็บรวบรวมอันเนื่องมาจากความจำเป็นในการปฏิบัติสัญญา หรือการปฏิบัติตามกฎหมายต่าง ๆ นั้น หากท่านไม่ให้ข้อมูลส่วนบุคคลที่จำเป็นดังกล่าว สไมล์ไอวีเอฟ อาจไม่สามารถให้บริการหรืออำนวยความสะดวกให้กับท่านได้
2. การเก็บรวบรวมข้อมูลส่วนบุคคลและข้อมูลส่วนบุคคลที่อาจมีการเก็บรวบรวม
ในการเข้าใช้งานเว็บไซต์ของ สไมล์ไอวีเอฟ อาจมีการเก็บรวบรวมข้อมูลส่วนบุคคล โดยบางส่วนอาจเป็นการเก็บรวบรวมข้อมูลโดยอัตโนมัติจากการใช้งานเว็บไซต์ เช่น การจัดเก็บ IP Address ประเภทของเบราว์เซอร์ เป็นต้น และบางส่วนอาจเป็นข้อมูลส่วนบุคคลที่เราได้มาจากการขอให้ท่านกรอกข้อมูลตามแบบฟอร์มที่เรากำหนด หรือเป็นข้อมูลที่ท่านให้กับเราเพื่อประกอบการดำเนินกิจกรรมที่เกี่ยวข้องแต่ละประเภท เช่น การติดต่อสอบถาม การติดต่อขอข้อมูลเพิ่มเติม การติดต่อขอเข้าเยี่ยมชมกิจการ เป็นต้น นอกจากนี้ สไมล์ไอวีเอฟ อาจเก็บรวบรวมข้อมูลส่วนบุคคลจากท่านผ่านผู้ประมวลผลข้อมูลส่วนบุคคลของเรา หรืออาจมีการเก็บรวบรวมข้อมูลของท่านจากแหล่งอื่น เช่น แหล่งข้อมูลส่วนบุคคลที่สามารถเข้าถึงได้โดยสาธารณะ ข้อมูลที่สามารถขอคัดถ่ายสำเนาได้จากหน่วยงานราชการ เป็นต้น
ทั้งนี้ สไมล์ไอวีเอฟ อาจมีการเก็บรวบรวมข้อมูลส่วนบุคคลของท่าน ดังต่อไปนี้
2.1 ข้อมูลส่วนบุคคลทั่วไป
2.2 ข้อมูลส่วนบุคคลที่มีความละเอียดอ่อน
ในการใช้งานเว็บไซต์ของสไมล์ไอวีเอฟ โดยทั่วไปนั้น สไมล์ไอวีเอฟ ไม่ได้มีวัตถุประสงค์ในการเก็บรวบรวมหรือใช้ข้อมูลส่วนบุคคลที่มีความละเอียดอ่อน เช่น ศาสนา เชื้อชาติ เป็นต้น ของท่าน หรือบุคคลอื่น เพื่อวัตถุประสงค์ใดโดยเฉพาะ ท่านไม่จำเป็นต้องระบุ หรือกล่าวถึงข้อมูลดังกล่าว อย่างไรก็ตามหากมีกรณีที่ สไมล์ไอวีเอฟ จำเป็นจะต้องใช้ข้อมูลดังกล่าวเพื่อวัตถุประสงค์ใด สไมล์ไอวีเอฟ จะแจ้งให้ท่านทราบและขอความยินยอมจากท่านเป็นกรณีไป
กรณีที่ท่านได้ให้สำเนาบัตรประชาชนซึ่งมีข้อมูลส่วนบุคคลที่มีความละเอียดอ่อน เช่น ศาสนา และหมู่โลหิต รวมอยู่ด้วยนั้น โดยทั่วไปแล้ว สไมล์ไอวีเอฟ ไม่มีความประสงค์จะเก็บรวบรวมและใช้ข้อมูลศาสนาและหมู่โลหิตที่ปรากฏอยู่ในสำเนาบัตรประจำตัวประชาชนของท่านเพื่อวัตถุประสงค์ใดโดยเฉพาะ หากท่านได้มอบสำเนาบัตรประจำตัวประชาชนให้แก่ สไมล์ไอวีเอฟ ขอให้ท่านปกปิดข้อมูลดังกล่าว หากท่านมิได้ปกปิดข้อมูลข้างต้น ถือว่าท่านอนุญาตให้ สไมล์ไอวีเอฟดำเนินการปกปิดข้อมูลเหล่านั้น และถือว่าเอกสารที่มีการปกปิดข้อมูลดังกล่าว มีผลสมบูรณ์และบังคับใช้ได้ตามกฎหมายทุกประการ ทั้งนี้ หาก สไมล์ไอวีเอฟ ไม่สามารถปกปิดข้อมูลได้เนื่องจากข้อจำกัดทางเทคนิคบางประการ สไมล์ไอวีเอฟ จะเก็บรวบรวม และใช้ข้อมูลดังกล่าว เพื่อเป็นส่วนหนึ่งของเอกสารยืนยันตัวตนของท่านเท่านั้น
3. ระยะเวลาในการเก็บรวบรวมข้อมูลส่วนบุคคล
สไมล์ไอวีเอฟ จะเก็บรักษาข้อมูลส่วนบุคคลของท่านเป็นระยะเวลาเท่าที่จำเป็นเพื่อวัตถุประสงค์ในการเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคลซึ่งได้ระบุไว้ในแบบแจ้งฉบับนี้ และอาจเก็บต่อไปตามระยะเวลาที่จำเป็นเพื่อการปฏิบัติตามกฎหมายหรือตามอายุความทางกฎหมาย เพื่อการก่อตั้งสิทธิเรียกร้องตามกฎหมาย การปฏิบัติตามหรือการใช้สิทธิเรียกร้องตามกฎหมาย หรือการยกขึ้นต่อสู้สิทธิเรียกร้องตามกฎหมาย หรือเพื่อเหตุอื่นตามนโยบายและข้อกำหนดภายในองค์กรของสไมล์ไอวีเอฟ
4. การเปิดเผยข้อมูล
ในการดำเนินการตามวัตถุประสงค์ที่ระบุไว้ในแบบแจ้งฉบับนี้สไมล์ไอวีเอฟ อาจเปิดเผยข้อมูลของท่านให้แก่บุคคลภายนอกดังต่อไปนี้
5. การส่งหรือเปิดเผยข้อมูลไปต่างประเทศ
สไมล์ไอวีเอฟ อาจมีการเก็บข้อมูลบนคอมพิวเตอร์เซิร์ฟเวอร์หรือคลาวด์ของผู้ให้บริการที่อยู่ต่างประเทศ และอาจมีการประมวลผลข้อมูลโดยใช้โปรแกรมหรือแอปพลิเคชันสำเร็จรูปของผู้ให้บริการในต่างประเทศ
อย่างไรก็ตาม ในการส่งหรือโอนข้อมูลดังกล่าวไม่ว่ากรณีใด ๆ สไมล์ไอวีเอฟจะปฏิบัติตามพระราชบัญญัติคุ้มครองข้อมูลส่วนบุคคล พ.ศ. 2562
6. การเข้าใช้งานเว็บไซต์อื่นผ่านทางเว็บไซต์ของบริษัท
เนื่องจากแบบแจ้งเกี่ยวกับข้อมูลส่วนบุคคลฉบับนี้ใช้สำหรับการให้บริการและการใช้งานเว็บไซต์ของสไมล์ไอวีเอฟ เท่านั้น หากท่านเข้าชมเว็บไซต์อื่นแม้จะผ่านช่องทางทางเว็บไซต์ของ สไมล์ไอวีเอฟ การคุ้มครองข้อมูลส่วนบุคคลต่าง ๆ จะเป็นไปตามแบบแจ้งเกี่ยวกับข้อมูลส่วนบุคคลของเว็บไซต์นั้นซึ่งไม่มีส่วนเกี่ยวข้องกับ สไมล์ไอวีเอฟ
7. คุกกี้และเทคโนโลยีที่คล้ายคลึงกัน
สไมล์ไอวีเอฟ ใช้คุกกี้ที่มีความจำเป็นอย่างยิ่งต่อการทำงานของเว็บไซต์ของสไมล์ไอวีเอฟ เพื่อเก็บรวบรวมและจัดเก็บข้อมูลเมื่อท่านเข้าชมเว็บไซต์ และสไมล์ไอวีเอฟ มีความประสงค์จะใช้คุกกี้ทางเลือกเพื่อช่วยให้เราสามารถปรับปรุงเว็บไซต์ของ สไมล์ไอวีเอฟ โดย สไมล์ไอวีเอฟ จะไม่ใช้คุกกี้ทางเลือกจนกว่าท่านจะอนุญาตให้เราเปิดใช้งานคุกกี้ดังกล่าว นอกจากนี้ เว็บไซต์ของเราอาจมีการใช้งาน Google Analytics เพื่อวิเคราะห์ข้อมูลการใช้งานเว็บไซต์และนำข้อมูลมาพัฒนาปรับปรุงเว็บไซต์ของเรา ท่านสามารถศึกษารายละเอียดของการใช้คุกกี้ได้จากนโยบายการใช้คุกกี้ ของสไมล์ไอวีเอฟ
8. สิทธิของท่านในฐานะเจ้าของข้อมูล
ในฐานะที่ท่านเป็นเจ้าของข้อมูลส่วนบุคคล ท่านมีสิทธิตามที่กำหนดไว้โดยพระราชบัญญัติคุ้มครองข้อมูลส่วนบุคคล พ.ศ. 2562 ทั้งนี้ ท่านสามารถขอใช้สิทธิต่าง ๆ ของท่านได้ตามช่องทางที่ สไมล์ไอวีเอฟ กำหนดในข้อ 10. หรือผ่านเว็บไซต์ของ สไมล์ไอวีเอฟ โดยจะสามารถเริ่มใช้สิทธิได้ เมื่อกฎหมายคุ้มครองข้อมูลส่วนบุคคลมีผลใช้บังคับกับสไมล์ไอวีเอฟ ซึ่งสิทธิต่าง ๆ ของท่านมีรายละเอียด ดังนี้
8.1 สิทธิในการเพิกถอนความยินยอม (Right to Withdraw Consent)
ในกรณีที่สไมล์ไอวีเอฟ ขอความยินยอมจากท่าน ท่านมีสิทธิในการเพิกถอนความยินยอมในการประมวลผลข้อมูลส่วนบุคคลที่ท่านได้ให้ความยินยอมกับสไมล์ไอวีเอฟ ได้ เว้นแต่การเพิกถอนความยินยอมจะมีข้อจำกัดโดยกฎหมายหรือสัญญาที่ให้ประโยชน์แก่ท่าน
ทั้งนี้ การเพิกถอนความยินยอมจะไม่ส่งผลกระทบต่อการประมวลผลข้อมูลส่วนบุคคลที่ท่านได้ให้ความยินยอมไปแล้วโดยชอบด้วยกฎหมาย
8.2 สิทธิในการขอเข้าถึงข้อมูลส่วนบุคคล (Right to Access)
ท่านมีสิทธิขอเข้าถึงและขอรับสำเนาข้อมูลของท่านซึ่งอยู่ในความรับผิดชอบของสไมล์ไอวีเอฟ รวมถึงขอให้สไมล์ไอวีเอฟ เปิดเผยการได้มาซึ่งข้อมูลดังกล่าวที่ท่านไม่ได้ให้ความยินยอมต่อสไมล์ไอวีเอฟ ได้
8.3 สิทธิในการขอให้ส่งหรือโอนข้อมูลส่วนบุคคล (Data Portability Right)
ท่านมีสิทธิขอให้สไมล์ไอวีเอฟ โอนข้อมูลส่วนบุคคลของท่านที่ท่านให้ไว้กับสไมล์ไอวีเอฟ ได้ตามที่กฎหมายกำหนด
8.4 สิทธิในการคัดค้านการเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคล (Right to Object)
ท่านมีสิทธิในการคัดค้านการประมวลผลข้อมูลที่เกี่ยวกับท่านสำหรับกรณีการเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลส่วนบุคคลที่เกี่ยวกับตนได้ตามที่กฎหมายกำหนด
8.5 สิทธิในการขอลบข้อมูลส่วนบุคคล (Erasure Right)
ท่านมีสิทธิขอให้ สไมล์ไอวีเอฟ ลบข้อมูลส่วนบุคคลของท่านตามที่กฎหมายกำหนด อย่างไรก็ตาม สไมล์ไอวีเอฟ อาจเก็บข้อมูลส่วนบุคคลของท่านด้วยระบบอิเล็กทรอนิกส์ซึ่งอาจมีบางระบบที่ไม่สามารถลบข้อมูลได้ ในกรณีเช่นนั้นสไมล์ไอวีเอฟ จะจัดให้มีการทำลายหรือทำให้ข้อมูลดังกล่าวกลายเป็นข้อมูลที่ไม่สามารถระบุตัวตนของท่านได้
8.6 สิทธิในการขอให้ระงับการใช้ข้อมูลส่วนบุคคล (Right to Restrict Processing)
ท่านมีสิทธิขอให้ สไมล์ไอวีเอฟ ระงับการใช้ข้อมูลของท่านได้ตามที่กฎหมายกำหนด
8.7 สิทธิในการขอแก้ไขข้อมูลส่วนบุคคลให้ถูกต้อง (Rectification Right)
กรณีที่ท่านเห็นว่าข้อมูลที่ สไมล์ไอวีเอฟ มีอยู่นั้นไม่ถูกต้องหรือท่านมีการเปลี่ยนแปลงข้อมูลส่วนบุคคลของท่านเอง ท่านมีสิทธิขอให้ สไมล์ไอวีเอฟ แก้ไขข้อมูลส่วนบุคคลของท่านเพื่อให้ข้อมูลส่วนบุคคลดังกล่าวถูกต้อง เป็นปัจจุบัน สมบูรณ์ และไม่ก่อให้เกิดความเข้าใจผิด
8.8 สิทธิในการร้องเรียน (Right to Lodge a Complaint)
ท่านมีสิทธิในการร้องเรียนต่อพนักงานเจ้าหน้าที่ผู้มีอำนาจตามพระราชบัญญัติคุ้มครองข้อมูลส่วนบุคคล พ.ศ. 2562 หาก สไมล์ไอวีเอฟฝ่าฝืนหรือไม่ปฏิบัติตามพระราชบัญญัติดังกล่าวได้
9. การแก้ไขเปลี่ยนแปลงแบบแจ้งฉบับนี้
เราอาจแก้ไขปรับปรุงแบบแจ้งเกี่ยวกับข้อมูลส่วนบุคคลฉบับนี้เป็นครั้งคราว และเมื่อมีการแก้ไขเปลี่ยนแปลงเช่นว่านั้น เราจะประกาศให้ท่านทราบในเว็บไซต์ของ สไมล์ไอวีเอฟ ทั้งนี้ หากมีกรณีที่จำเป็นต้องขอความยินยอมจากท่านเราจะดำเนินการขอความยินยอมจากท่านเพิ่มเติมด้วย
10. วิธีการติดต่อ
ในกรณีที่มีข้อสงสัยหรือต้องการสอบถามรายละเอียดเพิ่มเติมเกี่ยวกับการคุ้มครองข้อมูลส่วนบุคคลของท่าน การเก็บรวบรวม ใช้ หรือเปิดเผยข้อมูลของท่าน การใช้สิทธิของท่าน หรือมีข้อร้องเรียนใด ๆ ท่านสามารถติดต่อสไมล์ไอวีเอฟได้ตามช่องทางดังต่อไปนี้
บริษัท ไอสยาม โฮลดิ้ง จำกัด
| สถานที่ติดต่อ: | 428 อาคารอารีย์ ฮิลล์ ชั้น 21 ซอยพหลโยธิน 10 ถนนพหลโยธิน แขวงสามเสนใน เขตพญาไท กรุงเทพมหานคร 10400 |
| เบอร์โทรศัพท์: | 02-097-1977 |
เจ้าหน้าที่คุ้มครองข้อมูลส่วนบุคคล
| สถานที่ติดต่อ: | 428 อาคารอารีย์ ฮิลล์ ชั้น 21 ซอยพหลโยธิน 10 ถนนพหลโยธิน แขวงสามเสนใน เขตพญาไท กรุงเทพมหานคร 10400 |
| เบอร์โทรศัพท์: | 02-097-1977 |
| อีเมล์: | info@smileivf.com |
ประกาศ ณ วันที่ 31 เดือน ตุลาคม พ.ศ. 2567

กาวติดตัวอ่อน มันคืออะไร จะเหนียวติดเหมือนกาวตราช้างไหม มันช่วยให้ท้องได้เลยรึเปล่า มาไขข้อสงสัยกันค่ะ
มาทำความรู้จักตัวช่วยดีดีชื่อว่า “Embryo Glue“ ในการช่วยการฝังตัวอ่อน และเพิ่มโอกาสการตั้งครรภ์ได้มากขึ้นอีกด้วย
Embryo glue คือ น้ำยาชนิดหนึ่งที่มีส่วนผสมของ โปรตีนที่ชื่อว่า Hyaluronan ซึ่งเป็นสารที่มีอยู่ตามธรรมชาติในร่างกาย และจะพบเป็นจำนวนมากในเยื่อบุโพรงมดลูกในช่วงเวลาที่มีการฝังตัวของตัวอ่อน โดยสารชนิดนี้จะทำหน้าที่จับกับตัวรับ (Receptor) ที่ชื่อ CD44 ที่อยู่ที่ผิวของเยื่อบุโพรงมดลูก ในช่วงเวลาที่จะมีการฝังตัวของตัวอ่อนตามธรรมชาติ เมื่อเรานำ Hyaluronan มาผสมกับตัวอ่อน Hyaluronan จะซึมเข้าไปในเปลือกของตัวอ่อนและยึดติดกับเซลล์ของตัวอ่อนไว้ มันก็เลยเกิดแรงยึดเหนี่ยวขึ้นระหว่างตัวอ่อนกับเยื่อบุโพรงมดลูก ทำให้ตัวอ่อนวางอยู่บนเยื่อบุโพรงมดลูกไม่เคลื่อนที่ไหลไปไหน อีกทั้ง Hyaluronan นั้นเป็นอาหารสำหรับตัวอ่อนด้วย ตัวอ่อนจึงสามารถเจริญเติบโตได้ดีและฝังตัวลงไปบนเยื่อบุโพรงมดลูก เกิดเป็นการตั้งครรภ์ได้
โดยการทำงานของน้ำยา Embryo glue คือจะทำการเคลือบตัวอ่อนเพื่อง่ายต่อการผ่านชั้นสารน้ำที่อยู่บริเวรพื้นผิวเยื่อบุผิว และเมื่อตัวอ่อนเข้าใกล้เยื่อบุผิวโพรงมดลูกสาร Hyaluronan จะทำการยึดติดกับตัวรับระหว่างเซลล์ตัวอ่อนและเซลล์เยื่อบุโพรงมดลูก ( Receptor CD44 ) หลังจากนั้นตัวอ่อนจะทำการยึดเกาะเซลล์เยื่อบุโพรงมดลูกนั้นเอง
เมื่อใช้กาวติดตัวอ่อนร่วมกับการย้ายตัวอ่อน
ในผู้หญิงที่ทำเด็กหลอดแก้ว ที่อายุ 30 ปีหรือน้อยกว่า อัตราการตั้งครรภ์อยู่ที่ 70-85%
ถ้าอายุ 31-34 ปี ก็ประมาณ 50%
แต่ถ้าอายุ 35 ปีหรือมากกว่า ก็เหลือแค่ประมาณ 30% เท่านั้น
จะเห็นได้ว่าอายุฝ่ายหญิงเป็นปัจจัยที่สำคัญที่สุดว่าจะท้องหรือไม่ ปัจจุบันมีรายงานการศึกษาหลายๆฉบับที่แสดงให้เห็นผลในทางบวกของ Embryo Glue ที่ช่วยให้อัตราการตั้งครรภ์สูงขึ้นได้อย่างมีนัยสำคัญทางสถิติ แต่ก็ต้องอาศัยองค์ประกอบหลายๆอย่างช่วยด้วยนะคะ
Smile IVF Clinic เราพร้อมให้คำปรึกษาเรื่อง “การมีบุตรยาก” โดยทีมแพทย์ ทีมพยาบาล ทีมนักวิทย์ฯ และผู้เชี่ยวชาญที่มีประสบการณ์โดยตรง รวมไปถึงเครื่องมือและห้องปฏิบัติการทางแล็บที่ทันสมัยใหม่ เพื่อเพิ่มโอกาสการตั้งครรภ์ที่ผลสำเร็จสูงสุด

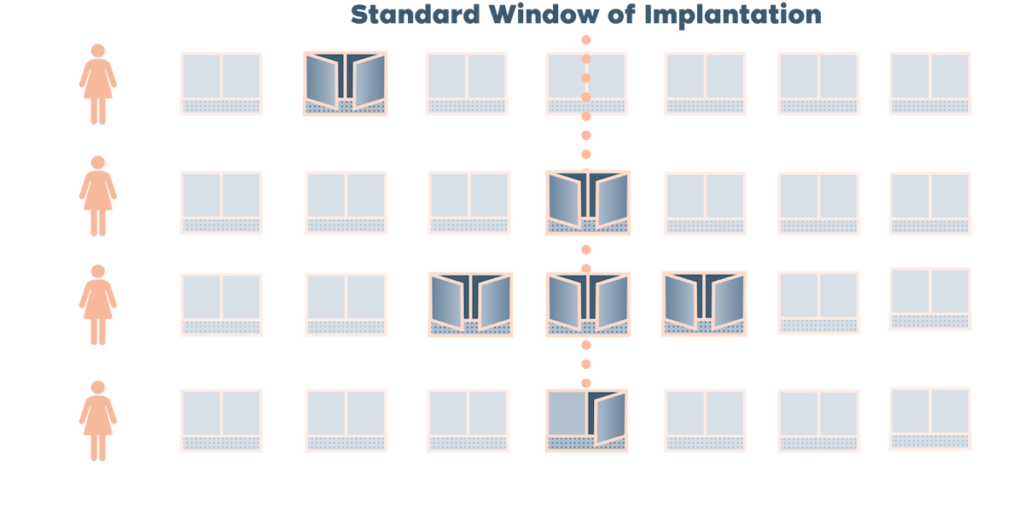
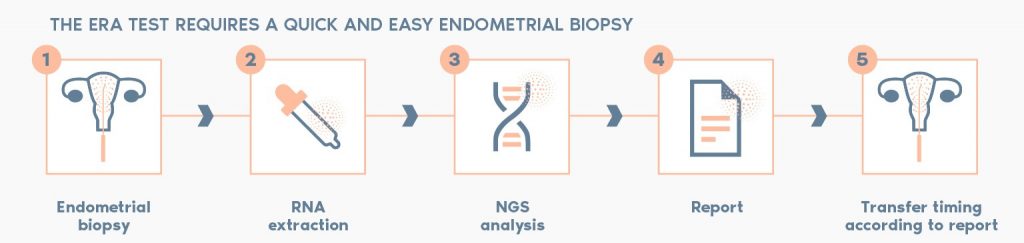
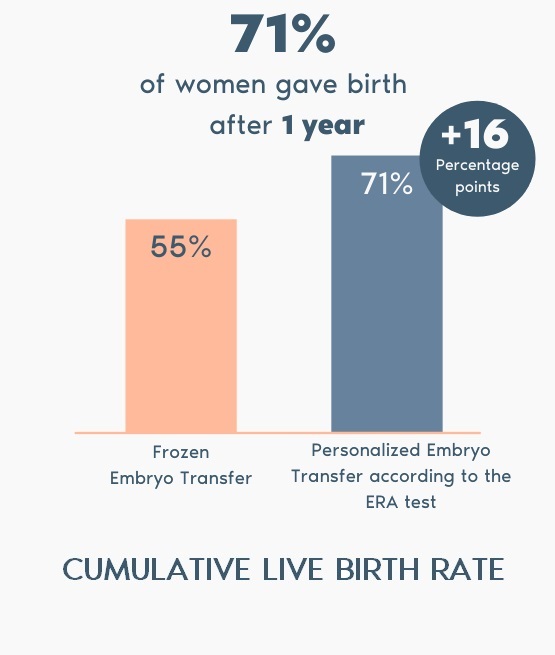
ERA test (Endometrial Receptivity Analysis Test) ตัวช่วยเพิ่มโอกาสฝังตัวให้สูงขึ้นจากการย้ายตัวอ่อนวิธีปกติทั่วไป เพิ่มโอกาสในการตั้งครรภ์โดยไม่สูญเสียตัวอ่อนที่ดี แม้แต่ตัวอ่อนที่ดีที่สุดก็ยังไม่สามารถปลูกถ่ายได้หากสภาวะผนังมดลูกไม่เหมาะสมต่อการฝังตัว โดยรายงานผลจะเป็นการให้คำแนะนำช่วงเวลาการย้ายตัวอ่อนเฉพาะบุคคล และแพทย์จะใช้ผลการวิเคราะห์เพื่อคำนวณเวลาการย้ายตัวอ่อน (โดยปรับตามการเริ่มใช้กลุ่มยา Progesterone ) ในรอบจริง.
เยื่อบุโพรงมดลูกคืออะไร?
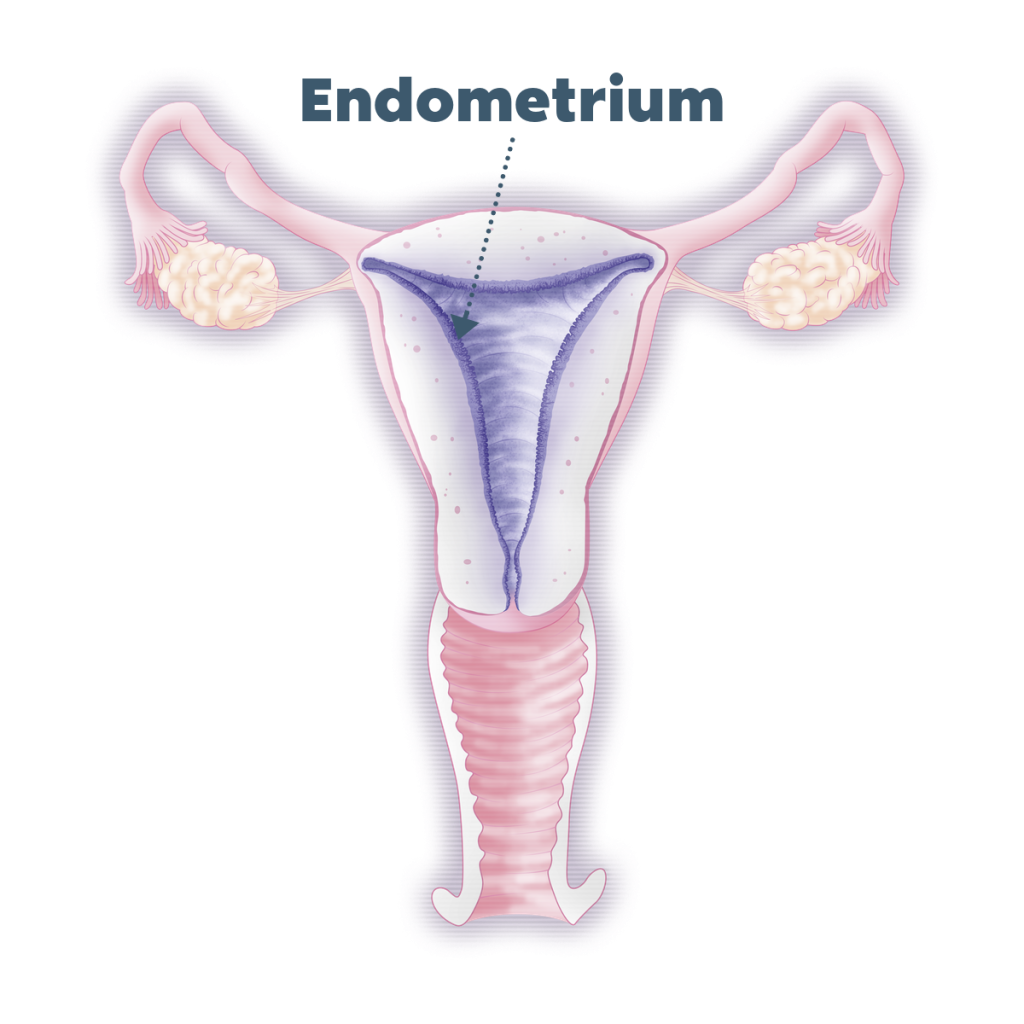
การเปิดกว้างของเยื่อบุโพรงมดลูกคืออะไร?

คำถามที่พบบ่อย ไม่จดทะเบียนสมรส ทำเด็กหลอดแก้วได้หรือเปล่าคะ
คู่รักเพศเดียวกันแต่งงานอย่างถูกต้องตามกฎหมายในต่างประเทศ ฉันสามารถใช้วิธีการ IUI และ IVF ในประเทศไทยได้หรือไม่
ข้อบังคับทางกฎหมายเกี่ยวกับการแช่แข็งตัวอ่อนมีอย่างไรบ้าง
ในประเทศไทย สามารถตรวจคัดกรองความผิดปกติทางกันธุกรรมของตัวอ่อนก่อนการฝังตัวได้หรือไม่

ภาวะรังไข่หยุดทำงานก่อนวัย (วัยทองก่อนวัยอันควร) คือภาวะที่รังไข่ทำงานผิดปกติไป ในขณะที่อายุยังน้อย (น้อยกว่า 40ปี)
โดยธรรมชาติแล้ว รังไข่จะค่อยๆ ทำงานด้อยประสิทธิภาพลงตามอายุเพิ่มขึ้น และหยุดทำงานเมื่อเข้าสู่วัยหมดประจำเดือน เมื่อรังไข่หยุดทำงาน ก็คือไม่มีการตกไข่ด้วย อย่างไรก็ตาม ผู้ที่มีอาการภาวะรังไข่หยุดทำงานก่อนวัย ไม่ได้ไม่มีการตกไข่เลย เพียงแต่ว่ารังไข่มีการทำงานผิดปกติไปจากเดิม โดยอาจจะการตกไข่เกิดขึ้นเพียงครั้งคราวเท่านั้น
โดยภาวะนี้มีสาเหตุมาจาก
1.ประจำเดือนขาด พบได้ประมาณร้อยละ 2-10
2.เลือดออกผิดปกติทางช่องคลอด ก่อนประจำเดือนจะขาด เป็นสาเหตุที่พบบ่อยที่สุด โดยมักจะขาดไปหลังการ
3.ตั้งครรภ์ หรือหลังจากหยุดยาคุมกำเนิด
4.โครโมโซมผิดปกติ พบได้ประมาณร้อยละ 10
5.ภาวะมีบุตรยาก พบน้อย
6.อื่นๆ เช่น โรคภูมิคุ้มกันบกพร่อง การทำเคมีบำบัด
การฉีด PRP จะช่วยรักษาอาการ และฟื้นฟูเนื้อเยื่อได้หลายชนิด เพราะในเกล็ดเลือดมี Growth Factor และ Cytokines อันเป็นสารประกอบที่ช่วยกระตุ้นเซลล์รอบๆ เนื้อเยื่อให้เกิดกระบวนการฟื้นฟูและแบ่งตัวตามกลไกธรรมชาติได้เร็วขึ้น มีประสิทธิภาพยิ่งขึ้น
1.ผู้ที่มีปัญหารังไข่เสื่อมก่อนวัย การทำ PRP จะช่วยกระตุ้นระดับฮอร์โมนให้การทำงานของรังไข่ให้ดีขึ้น หลังฉีดแล้วพบว่า คนไข้ส่วนใหญ่มีระดับ AMH (ฮอร์โมนที่บอกถึงจำนวนไข่) เพิ่มขึ้น
2.ผู้ที่มีภาวะรังไข่ตอบสนองต่อการกระตุ้นต่ำ
ผู้ที่มีปัญหาเยื่อบุโพรงมดลูกบางจนไม่สามารถย้ายตัวอ่อนได้ เมื่อได้รับการฉีด PRP ก่อนการสอดยาโปรเจสเตอโรน พบว่าช่วยให้เยื่อบุโพรงมดลูกหนาขึ้น และมีเลือดมาหล่อเลี้ยงเยื่อบุโพรงมดลูกเพิ่มขึ้น
3.ผู้ที่ทำการกระตุ้นไข่ แต่ได้ตัวอ่อนไม่แข็งแรง ไม่ถึงระยะ blastocyst หรือตรวจโครโมโซมไม่ผ่าน
ใช้ระยะเวลาประมาณ 20 นาที เมื่อนำเลือดไปปั่นแยกแล้ว สามารถนำฉีดเข้าโพรงมดลูกหรือฉีดบริเวณเนื้อรังไข่ได้โดยไม่ต้องผ่าตัด และไม่ต้องพักฟื้น มีการวางยาสลบโดยวิสัญญีแพทย์ จึงไม่ควรขับรถกลับบ้านเองตามลำพัง เพื่อความปลอดภัย
อย่างไรก็ตาม ยังไม่มีผลการวิจัยรองรับในเรื่องการเพิ่มจำนวนไข่ รวมถึงอัตราความสำเร็จในการตั้งครรภ์ หรือโอกาสในการเกิดมะเร็งที่รังไข่จากการฉีด PRP ควรปรึกษาแพทย์ก่อนทุกครั้ง
การตรวจโครโมโซมตัวอ่อนด้วยเทคนิค NGS เหมาะกับคู่สมรสที่ทำเด็กหลอดแก้วทั้ง IVF และ ICSI ในกรณีที่
1.คุณแม่อายุมากกว่า 35 ปี
2.คุณแม่มีประวัติแท้งซ้ำมากกว่า 2 ครั้ง ในช่วงที่อายุครรภ์น้อยกว่า 12 สัปดาห์
3.คุณแม่มีประวัติแท้ง และตรวจตัวอ่อนพบว่าตัวอ่อนที่แท้งไปมีพันธุกรรมผิดปกติ
4.คู่สมรสเคยทำเด็กหลอดแก้ว ไม่ว่าจะเป็น IVF หรือ ICSI มากกว่า 2 ครั้ง แล้วตั้งครรภ์ไม่สำเร็จ
5.คู่สมรสทั้งสองฝ่าย หรือฝ่ายใดฝ่ายหนึ่งมีพันธุกรรมผิดปกติ หรือทราบว่าเป็นพาหะ
6.คู่สมรสเคยมีลูกที่พิการ หรือมีพันธุกรรมผิดปกติ
7.มีคนในครอบครัวเป็นโรคทางพันธุกรรม
8.คุณพ่อมีอสุจิที่ผิดปกติอย่างรุนแรง
9.มีเหตุจำเป็นที่จะต้องใช้ประโยชน์จากสเต็มเซลล์ของทารก เพื่อตรวจดูก่อนว่าตัวอ่อนที่จะย้ายไปเพื่อตั้งครรภ์ มีพันธุกรรมที่สามารถนำสเต็มเซลล์ไปใช้กับคนในครอบครัวที่กำลังป่วยอยู่ได้หรือไม่
การตรวจโครโมโซม PGS จะแบ่งออกเป็น 3 ประเภทย่อยตามเทคนิคที่ใช้ตรวจ ได้แก่
2.1 FISH (Fluorescence in situ Hybridization) เป็นเทคนิคเก่า ที่จะตรวจโดยการย้อมสีโครโมโซม และนับจำนวนว่ามีจุดสีครบคู่หรือไม่ แต่วิธีการนี้ สีที่ย้อมจะติดที่โครโมโซมเพียง 9 คู่ ทำให้ผลการตรวจไม่แม่นยำเท่าใดนัก
2.2 CCS (Comprehensive Chromosome Screening) เป็นเทคนิคที่จะตรวจโดยใช้ DNA ของตัวอ่อนจับคู่กับ DNA ควบคุม ทำให้สามารถตรวจนับได้ครบทั้ง 23 คู่ ทำให้ผลการตรวจแม่ยำมากขึ้น
2.3 NGS (Next Generation Sequencing) เป็นเทคนิคใหม่ล่าสุดในการตรวจโครโมโซมตัวอ่อนที่จะตรวจโดยการหาลำดับเบส (นิวคลีโอไทด์) ของตัวอ่อน ทำให้ได้ข้อมูลของโครโมโซมและสารพันธุกรรมอย่างละเอียด ทั้งยังทำได้เร็ว และค่าใช้จ่ายถูกกว่าการทำ CCS จึงเป็นวิธีการที่ได้รับความนิยมมากที่สุดในปัจจุบัน
การเก็บตัวอย่างเซลล์ จะทำเมื่อเพาะเลี้ยงตัวอ่อนได้ประมาณ 5 วัน จนตัวอ่อนเข้าสู่ระยะ Blastocyst เนื่องจากเป็นระยะที่มีเซลล์จำนวนมากพอ และพร้อมที่จะย้ายเข้าสู่โพรงมดลูกแล้ว การเก็บเซลล์ออกมาเพื่อตรวจโครโมโซมจะเก็บออกมาประมาณ 3 – 5 เซลล์ ขั้นตอนนี้จะต้องใช้อุปกรณ์เฉพาะที่ทันสมัย และต้องระมัดระวังเป็นอย่างมาก เพราะหากผิดพลาดอาจทำให้ตัวอ่อนเสียหาย จนโอกาสตั้งครรภ์ลดลงได้
การตรวจโครโมโซมตัวอ่อนด้วยเทคนิค NGS จะต้องใช้สารพันธุกรรมเป็นจำนวนมาก แต่สารพันธุกรรมที่ได้จากเซลล์ตัวอ่อนเพียง 3 – 5 เซลล์นั้นไม่เพียงพอ จึงต้องเพิ่มจำนวนสารพันธุกรรมก่อนจะเข้ากระบวนการ NGS
การตรวจด้วยเทคนิค NGS จะทำโดยแยก DNA หรือ RNA ออกจากกันจนเป็นเบสสายสั้นๆ และเข้ากระบวนการให้สารพันธุกรรมกลับมาต่อกันจนกลายเป็นจีโนม (Genome) หรือ DNA ที่เป็นรูปเกลียว จากนั้นผู้เชี่ยวชาญจะนำข้อมูลของจีโนมไปวิเคราะห์ต่อว่ามีความผิดปกติหรือไม่
ที่คลินิกรักษาผู้มีบุตรยากSmile IVF Clinic เราให้บริการตรวจด้วยเทคนิคใหม่ล่าสุดอย่าง NGS ซึ่งมีจุดประสงค์หลักเพื่อลดความเสี่ยงการแท้ง ก่อนย้ายตัวอ่อนใส่กลับเข้าไป กรณีทำ IVF หรือ ICSI ช่วยให้เกิดผลสำเร็จตั้งแต่ครั้งแรก และหลีกเลี่ยงผลกระทบทางจิตใจในกรณีที่แท้งบุตรอีกด้วย
นอกจากนี้ การตรวจโครโมโซมของตัวอ่อนยังมีประโยชน์ในรายที่คุณหรือคู่สมรสมีความผิดปกติของสารพันธุกรรมหรือเป็นพาหะของโรคต่างๆ อย่างเช่น โรคกล้ามเนื้ออ่อนแรง โรคธาลัสซีเมีย หรือโรคมะเร็งเต้านมที่มียีนกลายพันธุ์ที่ผิดปกติ ถ้าคนในครอบครัวหรือว่าคู่สมรสของคุณมีปัญหาดังต่อไปนี้ ควรเข้ามาปรึกษาแพทย์ผู้เชี่ยวชาญด้านภาวะมีบุตรยาก เพื่อวางแผนการรักษาต่อไป
การทำเด็กหลอดแก้ว (IVF) และการฉีดอสุจอเข้าไปในเซลล์ไข่ (ICSI) คือการนำไข่และอสุจิจากคู่สมรสออกมาปฏิสนธิภายนอกร่างกาย ความแตกต่างอยู่ที่กระบวนการในการทำให้เกิดการปฏิสนธิ โดยที่การทำ IVF ปล่อยให้อสุจิและไข่ผสมกันเองตาม “ธรรมชาติ” ในขณะที่การทำ ICSI เป็นการคัดเชื้ออสุจิที่แข็งแรงสมบูรณ์เพียงตัวเดียวและใช้เข็มฉีดเข้าไปในไข่โดยตรง เพื่อเพิ่มโอกาสในการปฏิสนธิ
การเลือกไข่รอบสดหรือไข่รอบแช่แข็งในการรักษาด้วย IVF หรือ ICSI มีความแตกต่างกันอย่างไร
การย้ายตัวอ่อนรอบสด (Fresh Cycle) คือการย้ายตัวอ่อนในรอบที่ทำการกระตุ้นและเก็บไข่ และนำมาปฎิสนธินอกร่างกาย ถ้าตัวอ่อนเติบโตดี จึงจะทำการย้ายตัวอ่อนที่คัดเลือกเข้าสู่โพรงมดลูกต่อไป
ข้อดีของการย้ายตัวอ่อนรอบสด
1.สามารถย้ายตัวอ่อนเข้าไปในมดลูกได้ทันทีหรือภายใน 6 วันหลังเก็บไข่ จึงไม่เสียเวลาในการเตรียมโพรงมดลูก
2.ตัวอ่อนไม่ต้องผ่านกระบวนการแช่แข็งและละลายตัวอ่อน
ลดค่าใช้จ่ายในการแช่แข็งและเก็บรักษาตัวอ่อน
การย้ายตัวอ่อนรอบแช่แข็ง (Frozen Cycle)
เป็นการใช้ตัวอ่อนที่แช่แข็งมาละลาย และย้ายเข้าสู่โพรงมดลูกที่เตรียมพร้อมไว้
การรักษาด้วยวิธีการ IVF หรือ ICSI ใช้เวลานานเท่าไรและต้องอยู่ในประเทศไทยเป็นระยะเวลามากน้อยแค่ไหน
โดยปกติ ขั้นตอนการทำ IVF หรือ ICSI ใช้เวลาประมาณ 3-8 สัปดาห์ (ขึ้นอยู่กับระยะเวลาในการนำไข่ออกมา การปฏิสนธิและการย้ายตัวอ่อน) โดยแต่ละกรณีมีความแตกต่างกัน ขึ้นอยู่กับองค์ประกอบต่างๆ เช่น อายุ ภาวะเจริญพันธุ์และระดับฮอร์โมน
ระยะเวลาในการทำ IVF หรือ ICSI มีรายละเอียดดังต่อไปนี้
วงจรของการทำ IVF หรือ ICSI เริ่มขึ้นในวันที่สองของการมีประจำเดือนของคุณในวันที่ใกล้เคียงกับการรักษาด้วยวิธีการ IVF มากที่สุดหลังจากนั้นแพทย์จะเริ่มกระบวนการกระตุ้นรังไข่ ซึ่งใช้เวลาประมาณ 8-14 วัน
แพทย์จะฉีดฮอร์โมนเพื่อกระตุ้นให้ไข่ตก และทำการเก็บไข่แบบ OPD ไม่ต้อง admit
อสุจิของฝ่ายชายจะถูกเก็บวันเดียวกับวันที่เก็บไข่ของฝ่ายหญิง
ถ้าต้องมีการทำ TESE หรือการทำ PESA จะต้องทำก่อนวันที่เก็บไข่หรือในวันที่เก็บไข่
การปฏิสนธิของไข่สดและไข่แช่แข็งใช้เวลาไม่กี่ชั่วโมงหลังจากเก็บไข่ออกมา
หากประสบความสำเร็จในการปฏิสนธิ การย้ายตัวอ่อนจะทำ 3 – 5 วันหลังจากนั้นหากเลือกไข่รอบสด แต่หากเลือกไข่รอบแช่แข็งก็สามารถนัดวันย้ายตัวอ่อนหลังจากนั้นได้
หลังจากย้ายตัวอ่อนได้ 7-14 วัน แพทย์จะทดสอบว่าคุณตั้งครรภ์หรือไม่
การตั้งครรภ์ด้วยวิธี IVF หรือ ICSI จะต้องดูแลครรภ์ด้วยวิธีการที่แตกต่างจากวิธีการตั้งครรภ์ปกติอย่างไร
เมื่อประสบความสำเร็จในการตั้งครรภ์ด้วยวิธีการ IVF หรือ ICSI สูติแพทย์จะนัดติดตามผลการตั้งครรภ์ ซึ่งรวมถึงการตรวจฮอร์โมนและการตรวจอัลตร้าซาวด์ ในช่วง 10-12 สัปดาห์อย่างไรก็ตามการตั้งครรภ์แต่ละครั้งมีความแตกต่างกันไม่ว่าจะตั้งครรภ์ด้วยวิธีการปกติหรือโดยการทำ IVF หรือ ICSI นอกจากนี้อาจต้องมาพบแพทย์บ่อยกว่าการตั้งครรภ์ด้วยวิธีการปกติและอาจต้องได้รับยากันแท้ง หรือฮอร์โมนเพิ่มเติมโดยขึ้นอยู่กับดุลยพินิจของแพทย์

ในปัจจุบันมีการพิจารณาให้ย้ายตัวอ่อน Mosaicsm ได้ ในกรณีไม่มีตัวอ่อนปกติที่สามารถย้ายได้เลย! แต่ก็ควรหลีกเลี่ยงตัวอ่อนที่มีภาวะ Mosaicism ในโครโมโซมคู่ที่ 13, 18, 21, X, Y รวมถึงโครโมโซมคู่ที่อยู่ในกลุ่มเสี่ยงสูงอื่นๆ เพราะความผิดปกติดังกล่าวถือเป็นภาวะ Mosaicism ที่มีความเสี่ยงสูงมากต่อการเกิดทารกที่ผิดปกติ จะพิจารณาร่วมกับแพทย์ที่รักษาเป็นหลักค่ะ
ภาวะโมเซอิก (Mosaic) จะเจอได้ในกรณีที่คนไข้ทำกระบวนการ ICSI ได้ตัวอ่อน และดึงเซลล์มาตรวจแล้ว และได้ผลแล้ว เวลาแปลผล เราจะมี 3 อย่างหลักๆ คือ
โดยปกติแล้วในการดึงเซลล์ตัวอ่อนเค้าจะดึงมาตรวจทุกโครโมโซม แล้วดูว่ามีความผิดปกติกี่เปอร์เซ็น ถ้าสมมุติความผิดปกตินั้นน้อยกว่า 20% เค้าจะถือว่าตัวอ่อนนั้นเป็นปกติ
แต่ถ้าความผิดปกตินั้นมากกว่า 80% เค้าจะถือว่าตัวอ่อนตัวนี้ผิดปกติ ถ้าสมมุติ โมเซอิก(Mosaic) แค่ 25%-30% คือน้อยๆ น่าจะมีโอกาสที่ตัวอ่อนนี้พัฒนาให้เซลล์ดีเยอะกว่าไม่ดีได้ และกลับมาเป็นปกติได้ก็จะลองใส่ดู
กรณีที่เราไม่มีตัวอ่อนปกติเลย เพราะฉะนั้นบอกตามตรงเลยว่าต้องลุ้นอย่างเดียวเลย ว่ามีโอกาสท้อง และได้น้องที่ปกติ เช่นเดียวกันก็มีโอกาสไม่ท้อง หรือเด็กไม่ปกติหรือว่าบางคนไม่ฝังตัว บางคนท้องแล้วแท้งก็มี โดยคุณหมอจะเป็นผู้ประเมินความเสี่ยงเป็นเคสๆไป
ตัวอ่อนที่เป็น Mosaic ถือว่าก็ยังมีโอกาสโตไปเป็นทารกที่ปกติได้ค่ะ เพราะการสุ่มเซลล์มาตรวจโครโมโซมเป็นการเอาจากส่วนที่จะพัฒนาไปเป็นรก ไม่ใช่ส่วนที่จะเป็นเด็ก ซึ่งในบางครั้งระหว่างการแบ่งเซลล์ในช่วงแรกอาจจะมีเซลล์บางส่วนที่แบ่งตัวผิดพลาดได้ ในขณะที่เซลล์อีกส่วนเป็นปกติ เมื่อพัฒนาต่อไปบางครั้งตัวอ่อนก็สามารถแก้ความผิดปกตินี้ได้ค่ะ และสุดท้ายจะกลายเป็นทารกที่มีโครโมโซมปกติ ยิ่ง % ที่เป็น Mosaic น้อยก็ยิ่งมีโอกาสที่จะสำเร็จสูง แต่การตัดสินใจใส่ตัวอ่อนแบบนี้จำเป็นต้องเผื่อใจไว้บางเล็กน้อย เพราะไม่ใช่ทุกเคสที่จะประสบความสำเร็จ บางเคสก็อาจจะแท้งไปก่อน หรือถ้าสามารถตั้งครรภ์ต่อไปได้ก็จำเป็นต้องทำการเจาะน้ำคร่ำเพื่อตรวจโครโมโซมยืนยันอีกรอบค่ะ ทั้งนี้บางครั้งการที่ไม่สามารถตั้งครรภ์ได้สำเร็จก็อาจจะไม่ได้ขึ้นอยู่กับโครโมโซมของตัวอ่อนเพียงอย่างเดียวก็ได้ค่ะ เพราะการใส่ตัวอ่อนกลับไปก็ปัจจัยที่ส่งผลต่อความสำเร็จอยู่หลายอย่าง

เนื่องจากในการตั้งครรภ์นั้น กระบวนการที่ทำให้เกิดการปฏิสนธิ ฝังตัวอ่อนจนเกิดเป็นทารกได้นั้นจะสามารถเกิดขึ้นได้เพียงเดือนละ 1 ครั้งเท่านั้น ซึ่งก็คือวันไข่ตกซึ่งหากมีกิจกรรมทางเพศที่ไม่ตรงกับวันนั้นๆ ก็จะทำให้ไม่เกิดการตั้งครรภ์
โดยฮอร์โมนที่ควบคุมการผลิต และตกไข่ในแต่ละเดือนก็คือ ฮอร์โมนเอสโตรเจน โปรเจสเตอโรน LH (Luteinozing Hormone) และ FSH (Follicle Stimulating Hormone) ซึ่งนอกจากฮอร์โมนพวกนี้จะทำหน้าที่กระตุ้นและผลิตไข่ออกมาแล้ว ยังมีหน้าที่คัดเลือกฟองไข่ที่มีความเหมาะสมที่สุดเพียง 1 ใบเท่านั้น โดยไข่ใบนี้จะมีอายุเพียง 24 ชั่วโมง (วันตกไข่) หากไม่ได้รับการปฏิสนธิจากอสุจิก็จะหลุดลอกออกมาเป็นประจำเดือน ดังนั้นหากพลาดไข่ฟองนี้ไปแล้ว อาจจะต้องรออีก 1 เดือน เพื่อให้ไข่ตกใหม่โดยวิธีการตรวจนับวันตกไข่นั้นก็สามารถทำได้ 2 วิธี คือ
1.วิธีนับไข่ตกด้วยตัวเอง เหมาะสำหรับคนที่มีรอบเดือนมาตรงเวลาทุกเดือนเท่านั้น
วิธีการนับให้เริ่มนับวันที่ 1 ในวันที่เริ่มมีประจำเดือนวันแรก และนับไปเรื่อยๆ จนถึงวันที่ 14 ของเดือนวันนั้นถือว่าเป็น “วันไข่ตก” (Fertile Window) เช่น หากปกติประจำเดือนมาทุกวันที่ 10 ของเดือน ให้นับให้วันนั้นเป็นวันที่ 1 เมื่อนับไปจนครบ 14 วันจะตรงกับวันที่ 23 ของเดือน หากมีการวางแผนมีบุตรควรจะมีกิจกรรมทางเพศกับสามีในช่วงวันที่ 21-22 ของเดือน เป็นต้น
2.ใช้ชุดตรวจการตกไข่
วิธีอ่านผลไข่ตก หากขึ้น 1 ขีด หมายถึงยังไม่ใช่วันตกไข่ หากขึ้น 2 ขีดเข้มหมายถึงเป็นวันตกไข่แล้ว โดยเวลาที่เหมาะสำหรับการตรวจมากที่สุดก็คือ เวลา 14.00 น. ของวัน หากวันแรกที่ตรวจแล้วไม่ตรงกับวันตกไข่และหากต้องการตรวจซ้ำ สามารถตรวจได้แต่ควรตรวจเป็นเวลาเดียวกันทุกวัน
“วิธีสังเกตอาการไข่ตก” วันที่ไข่ตก เราจะรู้ได้อย่างไร
1.มีตกขาวเยอะกว่าเดิม มูกไข่ตก คล้ายไข่ขาว มีมูกขาวที่ปากมดลูก (Cervical mucus)
2.มีอารมณ์ทางเพศเพิ่มขึ้น
3.ช่วงเวลาที่ไข่ตก อุณหภูมิในร่างกายจะสูงขึ้น รู้สึกว่าร่างกายร้อนผ่าวเหมือนจะเป็นไข้นั้นเอง อาการไข่ตกมีได้ 2-3 วัน
4.มีอาการเจ็บตึงคัดเต้านม รู้สึกปวด ระบมมากกว่าปกติ
5.ปวดท้องน้อยข้างเดียว เนื่องจากอาการตกไข่ มักจะมีการเปลี่ยนแปลงภายในระบบเจริญพันธ์ให้เหมาะสมสำหรับฝังตัวอ่อนนั้นเอง
หากมีข้อสงสัยเพิ่มเติม สามารถติดต่อสอบถามได้ที่ Smile IVF Clinic
พร้อมให้คำปรึกษาในทุกช่องทาง
โทร. 02 097 1977
สายด่วน :
◎ 064-585-6324
◎ 064-585-6325
◎ 064-585-6326
◎ 064-585-6327
Line : https://line.me/ti/p/@smileivf
IG : smileivf
E-mail : info@smileivf.com
Youtube : https://bit.ly/2RtAZ3P
อาคารอารีย์ ฮิลล์ (Ari Hills) ชั้น 21
428 ซอยพหลโยธิน 10, ถนนพหลโยธิน
แขวงสามเสนใน, เขตพญาไท
กรุงเทพมหานคร 10400

เดิมที ICSI ได้รับการพัฒนาสำหรับผู้หญิงที่ท่อนำไข่อุดตันหรือท่อนำไข่หายไป และยังคงเป็นขั้นตอนทางเลือกสำหรับสถานการณ์เหล่านี้ นอกจากนี้ยังใช้เมื่อมีอาการอื่นๆ รวมถึงภาวะเยื่อบุโพรงมดลูกเจริญผิดที่ ภาวะมีบุตรยากจากปัจจัยชาย และภาวะมีบุตรยากที่ไม่สามารถอธิบายได้ ซึ่งไม่พบสาเหตุทางการแพทย์ของภาวะมีบุตรยาก ผู้เชี่ยวชาญของเราจะตรวจสอบประวัติของคุณและช่วยแนะนำขั้นตอนการรักษาและการวินิจฉัยที่เหมาะสมที่สุดสำหรับคุณ
1/3 ของปัญหาภาวะมีบุตรยากเกิดจากฝ่ายชาย ปัจจัยฝ่ายชายยังส่งผลต่ออัตราการแท้งบุตรที่เพิ่มขึ้น สาเหตุที่พบบ่อยที่สุดของภาวะมีบุตรยากในชายมีดังนี้
ภาวะมีบุตรยากมีความเป็นกลางทางเพศ ส่งผลกระทบต่อประชากรชายและหญิง 1/3 ของปัญหาภาวะมีบุตรยากเกิดจากฝ่ายหญิง ในโลกนี้ 50-80 ล้านคนต้องทนทุกข์ทรมานจากภาวะมีบุตรยาก สาเหตุที่พบบ่อยที่สุดของภาวะมีบุตรยากในสตรีมีดังนี้
ผู้หญิงเกิดมาพร้อมกับไข่ประมาณ 2 ล้านฟองในรังไข่ ก่อนที่เด็กผู้หญิงจะเข้าสู่วัยแรกรุ่น ไข่ประมาณ 11,000 ฟองจะตายทุกเดือน ดังนั้น ในช่วงวัยรุ่น ผู้หญิงคนหนึ่งจึงมีไข่เพียงประมาณ 300,000 ถึง 400,000 ฟองเท่านั้น จากจุดนี้เป็นต้นไป จะมีการใช้ไข่ประมาณ 1,000 ฟองทุกเดือน สิ่งนี้ไม่เกี่ยวข้องกับการคุมกำเนิด การตั้งครรภ์ การผลิตฮอร์โมน สุขภาพ รูปแบบการใช้ชีวิต หรืออาหารเสริมใดๆ ทั้งสิ้น ในที่สุดผู้หญิงก็เข้าสู่วัยหมดประจำเดือนเมื่อไม่มีไข่เหลืออยู่เลย
PCOS (Polycystic Ovarian Syndrome) หมายถึงภาวะที่เกิดจากความไม่สมดุลของฮอร์โมน ผู้หญิงที่เป็นโรค PCOS จะผลิตฮอร์โมนเพศชายในปริมาณที่สูงกว่าปกติ สิ่งนี้ส่งผลต่อการตกไข่และอาจส่งผลให้ประจำเดือนมาไม่ปกติ ในบางกรณีผู้หญิงที่เป็นโรค PCOS อาจมีประจำเดือนมาไม่ปกติ ซึ่งในทางกลับกันก็อาจทำให้ผู้หญิงเหล่านี้ตั้งครรภ์ได้ยากขึ้น ในความเป็นจริง PCOS เป็นหนึ่งในสาเหตุที่พบบ่อยที่สุดของภาวะมีบุตรยากในสตรี
PCOS ส่งผลต่อภาวะเจริญพันธุ์ของผู้หญิงหรือไม่?
PCOS (Polycystic Ovarian Syndrome) หมายถึงภาวะที่เกิดจากความไม่สมดุลของฮอร์โมน ผู้หญิงที่เป็นโรค PCOS จะผลิตฮอร์โมนเพศชายในปริมาณที่สูงกว่าปกติ สิ่งนี้ส่งผลต่อการตกไข่และอาจส่งผลให้ประจำเดือนมาไม่ปกติ ในบางกรณีผู้หญิงที่เป็นโรค PCOS อาจมีประจำเดือนมาไม่ปกติ ซึ่งในทางกลับกันก็อาจทำให้ผู้หญิงเหล่านี้ตั้งครรภ์ได้ยากขึ้น ในความเป็นจริง PCOS เป็นหนึ่งในสาเหตุที่พบบ่อยที่สุดของภาวะมีบุตรยากในสตรี
อาการที่แสดงทั่วไปของกลุ่มอาการรังไข่หลายใบ (PCOS) คืออะไร?
สัญญาณและอาการ PCOS ทั่วไปมีดังต่อไปนี้:
แม้ว่าจะไม่ทราบสาเหตุของ PCOS แต่ปรากฏว่า PCOS อาจเกี่ยวข้องกับปัจจัยหลายประการที่ทำงานร่วมกัน ปัจจัยเหล่านี้ได้แก่การดื้อต่ออินซูลินระดับฮอร์โมน เรียกว่า แอนโดรเจน ที่เพิ่มขึ้น และรอบประจำเดือนมาไม่สม่ำเสมอ
การดื้อต่ออินซูลินเป็นภาวะที่เซลล์ ของร่างกาย ไม่ตอบสนองต่อผลกระทบของอินซูลิน เมื่อร่างกายไม่ตอบสนองต่ออินซูลิน ระดับน้ำตาลในเลือดจะเพิ่มขึ้น สิ่งนี้อาจทำให้อินซูลินผลิตได้มากขึ้นเนื่องจากร่างกายพยายามเคลื่อนย้ายกลูโคสเข้าสู่เซลล์ การดื้อต่ออินซูลินสามารถนำไปสู่โรคเบาหวานได้ นอกจากนี้ยังเกี่ยวข้องกับ acanthosis nigricans
เมื่อมีการผลิตแอนโดรเจนสูงกว่าระดับปกติ (LH, DHEAS) รังไข่อาจถูกป้องกันไม่ให้ปล่อยไข่ในแต่ละเดือน (กระบวนการที่เรียกว่าการตกไข่ ) ระดับแอนโดรเจนที่สูงยังทำให้เกิดการเจริญเติบโตของเส้นขนที่ไม่พึงประสงค์ และสิวที่พบในผู้หญิงจำนวนมากที่มี PCOS
ประจำเดือนมาไม่ปกติอาจทำให้เกิดภาวะมีบุตรยากได้เนื่องจากการตกไข่ไม่เกิดขึ้น และยังอาจเกี่ยวข้องกับความไม่สมดุลของฮอร์โมนอื่นๆ อีกด้วย ซึ่งอาจอยู่ร่วมกัน เช่น ความผิดปกติของต่อมไทรอยด์ ระดับโปรแลคตินผิดปกติ เป็นต้น
PCOS ส่งผลกระทบต่อทุกส่วนของร่างกาย ไม่ใช่แค่ระบบสืบพันธุ์ที่เราพบในช่วงวัยเจริญพันธุ์ แต่ยังเพิ่มความเสี่ยงของผู้หญิงที่จะเป็นโรคร้ายแรงที่อาจส่งผลตลอดชีวิต
การดื้ออินซูลินเพิ่มความเสี่ยงต่อโรคเบาหวานประเภท 2 และโรคหลอดเลือดหัวใจ เงื่อนไขอื่นที่เกี่ยวข้องกับ PCOS คือกลุ่มอาการเมตาบอลิซึม โรคนี้ก่อให้เกิดทั้งโรคเบาหวานและโรคหัวใจ
ผู้หญิงที่มี PCOS มีแนวโน้มที่จะมีอาการที่เรียกว่าเยื่อบุโพรงมดลูกหนาตัวเกินไป ซึ่งเยื่อบุมดลูกหนาเกินไป ภาวะนี้จะเพิ่มความเสี่ยงของมะเร็งเยื่อบุโพรงมดลูก
มีการรักษาที่หลากหลายเพื่อแก้ไขปัญหาของ PCOS
การรักษาจะปรับให้เหมาะกับผู้หญิงแต่ละคนตามอาการ ปัญหาสุขภาพอื่นๆ และไม่ว่าต้องการตั้งครรภ์ หรือกำลังสร้างครอบครัว
ยาคุมกำเนิดแบบฮอร์โมนรวมสามารถใช้ในการรักษาระยะยาวในสตรีที่มีภาวะ PCOS ที่ไม่ต้องการตั้งครรภ์
ยาเม็ดฮอร์โมนรวมมีทั้งเอสโตรเจน และโปรเจสติน ยาคุมกำเนิดเหล่านี้ควบคุมรอบประจำเดือนและลดขนดก และสิวโดยการลดระดับแอนโดรเจน นอกจากนี้ยังลดความเสี่ยงของมะเร็งเยื่อบุโพรงมดลูก
การลดน้ำหนักส่งผลต่อผู้หญิงที่มี PCOS อย่างไร?
สำหรับผู้หญิงที่มีน้ำหนักเกิน การลดน้ำหนักเพียงอย่างเดียวมักจะควบคุมรอบประจำเดือน แม้แต่การลดน้ำหนัก 10-15 ปอนด์ก็สามารถช่วยทำให้ประจำเดือนมาสม่ำเสมอมากขึ้นได้ การลดน้ำหนักยังพบว่าช่วยเพิ่ม ระดับ คอเลสเตอรอลและอินซูลิน และบรรเทาอาการต่างๆ เช่น การเจริญเติบโตของเส้นผมส่วนเกินและสิว
ยาที่ไวต่ออินซูลินที่ใช้ในการรักษาโรคเบาหวานมักใช้ในการรักษา PCOS ยาเหล่านี้ช่วยให้ร่างกายตอบสนองต่ออินซูลิน ยาเหล่านี้รับประทานหลังจากปรึกษาผู้เชี่ยวชาญ ในผู้หญิงที่มี PCOS สามารถช่วยลดระดับแอนโดรเจนและปรับปรุงการตกไข่ได้ การฟื้นฟูการตกไข่ช่วยให้ประจำเดือนมาสม่ำเสมอและคาดเดาได้มากขึ้น
ขั้นตอนแรกคือการปรึกษาผู้เชี่ยวชาญ หลังจากการวิเคราะห์โดยละเอียดโดยการตรวจอัลตร้าซาวน์ ตรวจค่าฮอร์โมนที่เกี่ยวข้อง เพื่อวางแผนการรักษาอย่างถูกต้องและนำไปสู่ผลสำเร็จ คือไข่กับมาตกตามปกติ รอบเดือนเป็นปกติ
การตกไข่ที่ประสบความสำเร็จเป็นก้าวแรกสู่การตั้งครรภ์
สำหรับผู้หญิงที่มีน้ำหนักเกิน การลดน้ำหนักมักจะบรรลุเป้าหมายการรักษาภาวะไข่ไม่ตกได้
ยากระตุ้นการตกไข่ และยาลดฮอรโมนอินซูลิน
การผ่าตัดรังไข่ ถูกนำมาใช้เมื่อการรักษาอื่นๆ ไม่ได้ผล

ตอบคำถามที่พบบ่อย จะทำ ICSI กับคุณหมอ แต่บ้านอยู่ต่างจังหวัด บ้านอยู่ต่างประเทศ ต้องมาเจอหมอบ่อยมั้ยคะ จะได้วางแผนการเดินทางถูกค่ะ
ช่วงกระตุ้นไข่
คุณหมอจะนัดมาดูเป็นระยะว่ารังไข่ทั้งสองข้างมีไข่โตขนาดเท่าไหร่แล้ว มีขนาดกี่มิล.
– นัดครั้งแรกหลังประจำเดือนมา 1-2 วัน
– ครั้งที่ 2 หลังจากเริ่มฉีดยาแล้วประมาน 5-6 วัน
– ครั้งที่ 3 จะฉีดยาต่อประมาณ 2-4 วันแล้วแต่การโตของไข่
โดยประมาณ คุณหมอจะนัดมาติดตามอาการ 3-4 ครั้ง และทุกครั้งที่มาหาหมอจะต้องมาเจาะเลือดดูค่าฮอร์โมนก่อนที่จะอัลตราซาวนด์ เพื่อการให้ยาว่าต้องให้เพิ่มหรือน้อยลง หลังจากที่ไข่โตได้ขนาดที่ต้องการแล้ว คุณหมอจะนัดเก็บไข่
ช่วงเก็บไข่
ก่อนวันเก็บไข่จะต้องงดน้ำงดอาหาร (ก่อนเวลา 8 ชั่วโมง) เพราะการเก็บไข่จะต้องทำการวางยาสลบ อาการหลังเก็บไข่ ทำให้ปวดท้องหน่วงๆบ้าง หรือจะมีเลือดไหลออกมาบ้างเล็กน้อย บางคนอาจจะมีอาการท้องอืดถ้าเก็บไข่แล้วรู้สึกไม่ปกติ อืดท้อง นอนไม่ได้ ท้องบวมเหมือนคนท้อง หายใจไม่ออกให้กลับมาพบแพทย์ทันที
*หมายเหตุ การเดินทางมาครั้งที่ 4 จะขึ้นอยู่กับร่างกายและปัจจัยของแต่ละบุคคล
เริ่มกระบวนการรักษากระตุ้นไข่จนถึงวันเก็บไข่ ใช้เวลาประมาณ12-14 วัน
พบคุณหมอ ครั้งที่1 : ประจำเดือนวันที่2-3 เพื่อเริ่มรับยากระตุ้นไข่ ใช้เวลา 2 ชั่วโมง
ครั้งที่2 : ติดตามดูฟองไข่หลังฉีดยากระตุ้น 5 วัน ใช้เวลาประมาณ 1 ชั่วโมง
ครั้งที่3 : ติดตามดูฟองไข่หลังฉีดยากระตุ้น 9 วัน ใช้เวลาประมาณ 1 ชั่วโมง
ครั้งที่4 : วันเก็บไข่ ใช้เวลาประมาณ 3-4 ชั่วโมงรวมนอนพักฟื้นค่ะ สามารถเดินทางกลับบ้านได้เลย ไม่ต้องนอนค้างคืนค่ะ แนะนำควรมีคนขับรถให้ เพื่อความปลอดภัยหลังจากยาสลบหมดฤทธิ์ค่ะ อาจยังมึนๆ เบลอๆ ได้ค่ะ
**หากอยากคลอดลูกให้ทันปีมังกรทอง หมอแนะนำว่าให้ใส่ตัวอ่อนภายในเดือน เมษายน 2567 นะคะ กำหนดคลอดจะยังทันคลอดในปีมังกร 2567 ค่ะ